Caso Clínico
Mujer de 35 años con edema generalizado
35-Year-old woman with generalized edema
Actual. Med. 2013; 98: (790): 160-164
Enviado: 26-08-2013
Revisado: 03-10-2013
Aceptado: 20-10-2013
RESUMEN
Mujer de 35 años que consulta por edematización progresiva de ambos miembros inferiores y facial de una semana de evolución. Además, diez días antes del inicio de los edemas, la paciente había presentado una infección respiratoria de vías altas. En la exploración se objetivó una tensión arterial 156/95 mmHg y edemas en ambos miembros inferiores. Analíticamente destacaba la presencia de insuficiencia renal leve (creatinina de 1.42 mg/dL, urea 93 mg/dL), unos niveles de C3 disminuidos, un sedimento de orina patológico (con hematíes, cilindros hemáticos y proteínas) y una proteinuria en orina de 24h de 900 mg. El cultivo de frotis faríngeo fue negativo pero el ASLO se encontraba elevado (522 U/mL), lo que, añadido al curso clínico de la enfermedad, permitió establecer el diagnóstico de glomerulonefritis postestreptocócica. La paciente fue tratada con dieta pobre en sal, ARA-II y diuréticos, presentando una evolución favorable hasta alcanzarse una completa normalización de la función renal y la proteinuria.
Palabras clave: Edema, glomerulonefritis post-infecciosa, glomerulonefritis postestreptocócica.
ABSTRACT
A 35-year-old woman presented with a one-week history of progressive oedema of both lower limbs and the face. Besides, the patient had suffered from an upper airways infection ten days before the onset of the oedemas. On examination, a blood pressure of 156/95 mmHg and oedema in both lower limbs were observed. Laboratory tests revealed the presence of mild renal impairment (creatinine 1.42 mg/dL, urea 93 mg/dL), decreased levels of C3, abnormal urine sediment (red cells, red cell casts and proteins) and a 24-hour urine protein of 900 mg. The throat swab culture was negative but the ASO was elevated (522 U/mL), which, added to the clinical course of the disease, established the diagnosis of poststreptococcal glomerulonephritis. The patient was treated with low-salt diet, diuretics and ARBs, showing a favourable evolution until reaching a complete normalization of the renal function and the proteinuria.
Keywords: Oedema, postinfectious glomerulonephritis, poststreptococcal glomerulonephritis.
Leer Artículo Completo
Historia clínica
Mujer de 35 años con antecedentes personales de dos embarazos con colestasis gravídica e insuficiencia ovárica precoz (motivo por el que había sido necesaria estimulación ovárica en el segundo embarazo). Vivía en ambiente urbano, trabajaba de ama de casa, no era fumadora ni bebedora, no seguía tratamientos crónicos, ni tenía alergias medicamentosas conocidas. Tampoco presentaba antecedentes familiares de interés.
Acudió al servicio de Urgencias por edematización progresiva de ambos miembros inferiores, de una semana de evolución, y que en los últimos días se acompañaba de edema facial de predominio palpebral. En la historia clínica por órganos y aparatos destacaba, aproximadamente 10 días antes del inicio de los edemas, la presencia de sintomatología compatible con infección respiratoria de vías altas (odinofagia, febrícula, tos poco productiva, dolor pleurítico bilateral) que se fue resolviendo satisfactoriamente mediante tratamiento sintomático con paracetamol. En el resto de anamnesis, la paciente negaba sintomatología cardiorrespiratoria, digestiva, genitourinaria, neurológica o del aparato locomotor.
Exploración física
La paciente tenía un buen estado general y una adecuada coloración e hidratación. Sus constantes vitales eran: tensión arterial 156/95 mmHg; frecuencia cardíaca 85 latidos por minuto; saturación de oxígeno respirando aire ambiente del 98%; temperatura 36.5º. No se palpaban adenopatías periféricas ni bocio, pero sí se apreciaba leve edema palpebral bilateral. La exploración neurológica resultó normal. La auscultación cardíaca mostró tonos cardiacos rítmicos puros sin soplos, roces ni extratonos. En la auscultación respiratoria destacaba una leve disminución del murmullo vesicular en ambas bases pulmonares, sobre todo en la derecha. El abdomen era blando, depresible, no doloroso a la palpación, sin masas, órganomegalias ni signos de irritación peritoneal, estando los ruidos conservados. En miembros inferiores se evidenciaba un edema blando, perimaleolar y pretibial con fóvea +/+++. No se detectaron lesiones cutáneas ni signos osteoarticulares de interés.
Pruebas complementarias
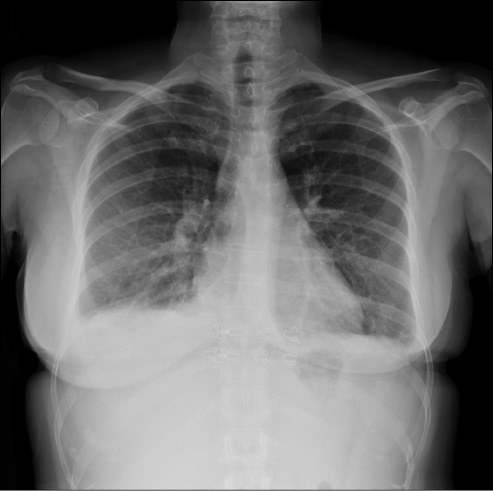
El hemograma mostró una hemoglobina de 11 g/dL, un volumen corpuscular medio de 89 fL, 110000 plaquetas/mL y 4120 leucocitos/mL, con una fórmula normal. En la bioquímica destacaba una creatinina de 1.42 mg/dL, urea 93 mg/dL, LDH 457 UI/L y PCR 1.8 mg/dL, con proteínas totales, iones y perfil hepático dentro de la normalidad. En el sedimento de orina se detectaron hematíes ++, cilindros hemáticos y proteínas ++, mientras que en el estudio de orina de 24h había 900 mg de proteínas. El estudio de coagulación y el electrocardiograma fueron normales. En la radiografía de tórax destacaba un pinzamiento de ambos senos costofrénicos, sobre todo derecho, con un índice cardiotorácico normal y sin otras alteraciones evidentes (Figura1).
Figura 1: Radiografía de posteroanterior de tórax, con pinzamiento de ambos senos costofrénicos, sobre todo en el lado derecho.
Las hormonas tiroideas, el estudio del eje renina-angiotensina-aldosterona y adrenal (ACTH y cortisol basales), los niveles de prolactina y las catecolaminas y metanefrinas en orina resultaron normales. Los marcadores tumorales, el proteinograma, las inmunoglobulinas, las crioglobulinas y los niveles de ß2-microglobulina fueron igualmente normales. El screening de autoinmunidad (ANAs, ENAs y ANCAs) y las serologías frente a VEB, CMV, VHB, VHC, Mycoplasma, Chlamydia y Coxiella fueron negativas. El valor del C4 fue normal pero el C3 estaba disminuido (10 mg/dL, rango de normalidad 90-180). Se realizó también una ecografía abdominal, eco-doppler renal (ambas normales) y una ecocardiografía en las que se describió una ascitis leve y un derrame pericárdico leve, respectivamente. En la Tabla 1 se muestra un resumen de las pruebas de laboratorio realizadas.
Tabla 1. Datos de laboratorio.
Diagnóstico diferencial
El diagnóstico diferencial del edema generalizado puede abordarse desde diversos puntos de vista.
Atendiendo a su fisiopatología, dicho tipo de edema se suele producir, bien como consecuencia de un aumento de la presión hidrostática capilar secundaria a un aumento de volemia por retención de sodio (situación propia de la insuficiencia cardíaca, insuficiencia renal y hepatopatías); bien secundario a una hipoalbuminemia (ya sea por aumento en la eliminación de albúmina, como en el síndrome nefrótico o la enteropatía pierdeproteínas; ya sea por una disminución de la síntesis de ésta, como en la cirrosis hepática o en las malnutriciones); o bien en el contexto de diversas agresiones externas o internas (tales como traumatismos, quemaduras, sepsis, etc), que conducen a un aumento de la permeabilidad capilar (1).
Por otra parte, el diagnóstico diferencial del edema generalizado también puede efectuarse desde un punto de vista más
práctico, es decir, por grandes grupos de enfermedades o síndromes, debiendo tenerse en cuenta en este caso la presencia de un fracaso renal agudo (FRA) que nos permitirá reducir el número de posibles diagnósticos (Tabla 2). Comenzando por el grupo de enfermedades infecciosas, en primer lugar deben ser citadas aquellas infecciones capaces de producir insuficiencia cardiaca, (la cual podría conducir a un FRA prerrenal que, mantenido en el tiempo, podría desembocar en un FRA parenquimatoso). Dicha insuficiencia cardiaca podría ser secundaria a una endocarditis infecciosa (con estafilococos y estreptococos como principales agentes etiológicos y con capacidad, ambos, de originar una glomerulonefritis postinfecciosa), o bien consecuencia de una miocarditis (siendo en este caso los virus, principalmente Coxsackie y enterovirus, los agentes causales más comunes). En nuestro caso, aunque la paciente refería sintomatología respiratoria de vías altas en los días previos al inicio de los edemas, la ausencia de fiebre y de soplo en la exploración junto con la normalidad de la ecocardiografía realizada, descartan razonablemente el diagnóstico de insuficiencia cardiaca de etiología infecciosa. En segundo lugar, deben ser consideradas aquellas infecciones capaces de producir una insuficiencia hepática aguda en el contexto de una hepatitis aguda, rara complicación descrita en las infecciones por el VHA, VHB, VHC, VEB, CMV y Coxiella burnetii principalmente. En este caso, la normalidad de las serologías junto con la ausencia de otros datos de insuficiencia hepática (encefalopatía, hipoalbuminemia, hiperbilirrubinemia, coagulopatía…), descartan el fallo hepático de origen infeccioso como causa de la clínica de nuestra paciente. Por último, deben ser mencionadas aquellas infecciones producidas por microorganismos con capacidad para desencadenar un FRA parenquimatoso en forma de síndrome nefrótico o nefrítico, tal y como presentaba nuestra paciente (HTA, edemas y alteración del sedimento urinario). En la larga lista de agentes etiológicos con capacidad para desencadenar este tipo de síndromes, destacan por su frecuencia los anteriormente mencionados estreptococos y estafilococos, y también el VHB.
Tabla 2. Diagnóstico diferencial del edema generalizado en el paciente joven.
Dentro del grupo de enfermedades neoplásicas, y descartadas la insuficiencia cardiaca y hepática por los motivos anteriormente comentados, deberíamos considerar aquellos tumores con capacidad para producir insuficiencia renal (ya sea de tipo parenquimatoso por infiltración renal, ya sea de tipo postrenal por obstrucción de la vía urinaria), destacando fundamentalmente entre los tumores sólidos el de mama, pulmón, digestivos, renal y ovárico y entre los tumores hematológicos el linfoma y el mieloma. En este sentido, ni la ausencia de síndrome constitucional en la anamnesis ni la normalidad de las pruebas diagnósticas realizadas hasta el momento, (marcadores tumorales, ß2-microglobulina, ecografía abdominal), resultan concluyentes como para poder descartar de forma definitiva las neoplasias como la posible enfermedad de nuestra paciente.
En lo que se refiere a las enfermedades autoinmunes sistémicas, dada la edad de la paciente, el derrame pleural y pericárdico así como la afectación renal (que en este caso se encuadraría dentro de los FRA parenquimatosos secundarios), debería plantearse como primera posibilidad diagnóstica el lupus eritematoso sistémico. No obstante, la normalidad de los ANAs y los ENAs hacen esta enfermedad muy improbable. Otras posibles enfermedades autoinmunes sistémicas a considerar serían las vasculitis (aunque el buen estado general de la paciente, la afectación exclusivamente renal y la normalidad de los ANCAs hacen menos probable este diagnóstico) y las crioglobulinemias (descartadas tras ser negativas la criglobulinas en sangre) y la púrpura de Schönlein-Henoch (muy improbable por la ausencia de púrpura, dolor abdominal, afectación articular…).
Por último, incluidas dentro un grupo de miscelánea, habría que citar, en primer lugar, tanto el hipotiroidismo como determinados fármacos (sobre todo los antagonistas del calcio y los AINEs) por su capacidad para ocasionar edema generalizado, si bien la normalidad de las hormonas tiroideas y la ausencia de exposición previa a AINEs descartan ambos diagnósticos en nuestra paciente. Por otra parte, debemos reseñar aquellas enfermedades no infecciosas, neoplásicas ni autoinmunes capaces de inducir FRA parenquimatoso y síndrome nefrítico, destacando muy especialmente la glomerulonefritis membranoproliferativa y la nefropatía IgA (ya que ambas tienden a producirse tras infecciones respiratorias de vías altas), la glomerulonefritis IgM y la glomerulonefritis extracapilar tipo II.
Evolución y prueba diagnóstica
Desde los primeros días de ingreso de la paciente, se objetivaron cifras tensionales elevadas (150-160/90-100 mmHg) que requirieron de tratamiento antihipertensivo con ARA-II para su control. Además, se inició tratamiento con diuréticos y dieta con restricción salina, apreciándose un buen ritmo de diuresis en todo momento y una mejoría progresiva de los edemas y la función renal. Mientras, se recibió el resultado de los valores de ASLO, que superaban por más del doble los límites superiores de la normalidad dados por nuestro laboratorio (522 U/mL, valores normales 0-200 U/mL). Aunque el cultivo del frotis faríngeo resultó negativo, la clínica de la paciente junto con dicha elevación significativa de los valores de ASLO nos permitieron realizar el diagnostico presuntivo de glomerulonefritis postestreptocócica. La paciente continuó evolucionando favorablemente durante su estancia en planta, objetivándose una normalización tanto de la función renal como de las cifras de tensión arterial, un descenso de la proteinuria a 400 mg en orina de 24h (con resto del sedimento normal) y una resolución casi completa de los edemas. Por ello y ante el buen estado general de la paciente, se procedió a su alta hospitalaria con tratamiento diurético mínimo (1 sólo comprimido diario de furosemida al día), restricción salina y la indicación de controles tensionales en su domicilio. A las 2 semanas la paciente fue revisada, sin que hubieran acontecido nuevas incidencias clínicas, manteniéndose la tensión arterial dentro de la normalidad y produciéndose una resolución completa de los edemas. Analíticamente, la función renal continuaba en rangos normales, la orina de 24h mostró 250mg/dL de proteínas y los valores de complemento se habían normalizado, lo que vino a confirmar nuestro diagnóstico de presunción.
Diagnóstico final
GLOMERULONEFRITIS POSTESTREPTOCÓCICA.
Discusión
Las glomerulonefritis postinfecciosas son un grupo de enfermedades descritas inicialmente por Miller en 1849, que observó como los pacientes con escarlatina fallecían presentando orinas “albuminosas y exudativas”. Posteriormente, ya en el siglo XX, se habla por primera vez de glomerulonefritis postestreptocócica (GP), atribuyéndose al Streptococcus pyogenes la totalidad de cuadros glomerulonefríticos que sucedían a un cuadro infeccioso. Conforme el desarrollo médico y microbiológico fue avanzando, se observó que son múltiples los gérmenes, y no sólo de tipo bacteriano, que pueden desencadenar una glomerulonefritis postinfecciosas. De entre todos ellos, los dos agentes causales más frecuentes son el Streptococcus pyogenes y el Staphylococcus Aureus (2).
Desde un punto de vista epidemiológico, la incidencia de las glomerulonefritis postinfecciosas ha sufrido un descenso progresivo en todos los países durante los últimos 30 años gracias a una mejora en las condiciones de vida como al uso precoz de antibióticos. La mayor parte de las glomerulonefritis postinfecciosas (97%) se describen en países subdesarrollados o en vías de desarrollo, siendo mucho menos frecuente en los países desarrollados (3%). Por otra parte, en los países no desarrollados, la glomerulonefritis postinfecciosa es una enfermedad de la infancia, (con una incidencia de 24/100000 habitantes en niños frente a 2/100000 en adultos), mientras que en los países desarrollados es 20 veces más frecuente en los adultos (incidencia de 6/100000 frente a 0.3/100000 en niños). Concretamente se ha descrito que la edad media de presentación de la glomerulonefritis postinfecciosa en países desarrollados es de 56 años y que en el 35% de los casos los pacientes tienen más de 65 años, hecho que condiciona un peor pronóstico (3).
En la patogenia de la GP se han implicado fundamentalmente dos antígenos, el NAPlr (receptor de plasmina asociado a nefritis) y el SPE B (exotoxina pirogénica estreptocócica B). Actualmente se piensa que estos antígenos se depositan en el glomérulo dando lugar a la formación de inmunocomplejos in situ, los cuales desencadenarán tanto la activación del complemento por la vía alternativa como un proceso inflamatorio mediado por citocinas que serán los que en última instancia terminen dañando la estructura del glomérulo. Todos estos procesos fisiopatológicos van a permitir la observación de una anatomía patológica característica. Al microscopio óptico y electrónico podremos apreciar una glomerulonefritis difusa, con abundantes datos de inflamación y depósitos subepiteliales de C3 en joroba bastante típicos de la GP. Por su parte la inmunofluorescencia ofrecerá un patrón granular característico constituido por el depósito de IgG y C3 (3).
Clínicamente, las GP se caracterizan porque suele existir antecedentes de infección estreptocócica en las semanas previas al desarrollo de la afectación renal, siendo el periodo de latencia de 3-6 semanas cuando la infección es cutánea y de entre 1 y 3 semanas (media de 10 días) cuando se trata de una infección de vías respiratorias altas. Existe una gran variabilidad en la forma de presentación de una GP, pudiendo ser completamente asintomática (poco frecuente), paucisintomática (hematuria) o expresarse como síndromes nefríticos completos (hematuria macroscópica, proteinuria variable, edemas, hipertensión arterial y elevación de creatinina) (4-5). El síntoma más frecuente son los edemas (60-70% casos), que suelen localizarse en cara, párpados y extremidades y ser de predominio matutino. Le siguen en frecuencia la hematuria macroscópica (30-50%) y la HTA (50-90%), que habitualmente es leve-moderada. La insuficiencia renal es menos frecuente, aunque en algunos casos (<5%) puede tener una evolución rápidamente progresiva. En adultos hay ciertas peculiaridades que vale la pena destacar. Por una parte, hasta un 40% de las GP se dan en pacientes inmunodeprimidos: el 30% son diabéticos, el 5% tienen neoplasias, el 2.5% presentan adicción al alcohol y el 2.5% son portadores del VIH. Por otra parte, en adultos la clínica sistémica suele revestir una mayor gravedad, siendo más frecuente la aparición de insuficiencia renal grave, encefalopatía hipertensiva o edema agudo de pulmón (5-6).
Para el diagnóstico de GP se requiere la presencia clínica de un síndrome nefrítico junto a la demostración de infección estreptocócica por medio de serología (ASLO elevado en el 95% de los pacientes) y/o cultivo faríngeo o de lesión cutánea (positivo en tan sólo el 25% de los pacientes) (4-5). El antecedente de clínica de infección respiratoria o cutánea así como un C3 disminuido con C4 normal reforzarán el diagnóstico. La biopsia renal se reservará para aquellas situaciones en las que los niveles de C3 permanezcan persistentemente descendidos (más de 6 semanas), cuando exista hematuria y/o HTA persistente (más de 6 semanas) o bien exista un empeoramiento de la función renal transcurridas 2 semanas desde el diagnóstico de GP. El diagnóstico diferencial de las GP deberá realizarse con otras causas de glomerulonefritis postinfecciosa, (sobre todo con la endocarditis infecciosa, la hepatitis B y las infecciones producidas por Staphylococcus Aureus que se acompañen de síndrome nefrítico), con la glomerulonefritis membranoproliferativa (que se caracteriza porque suele persistir o incluso empeorar tras 4-6 semanas de evolución), la nefropatía IgA (que se diferencia de la GP en que el C3 suele ser normal, el periodo de latencia ser más corto y cursar con hematuria recurrente), la glomerulonefritis IgM y la glomerulonefritis extracapilar tipo II (ambas entidades con capacidad para disminuir los niveles de C3). Por último, también será necesario distinguir esta entidad de otras causas de glomerulonefritis secundarias, tales como el lupus eritematoso sistémico o la púrpura de Schönlein-Henoch.
El tratamiento de la GP se basa en una serie de medidas orientadas a combatir los síntomas y complicaciones de esta entidad, resultando fundamental la restricción hídrica, una dieta pobre en sal y el empleo de diuréticos del asa (4-5). En caso de HTA, se utilizarán preferentemente los IECAs o ARA-II. El tratamiento antibiótico solo estará indicado si existen datos de infección activa, habiéndose evidenciado que únicamente se conseguirá prevenir la aparición de GP si tratamos la infección en las primeras 36 h. Por último, ante la aparición de insuficiencia renal rápidamente progresiva estará indicado iniciar tratamiento con bolos de metilprednisolona asociada o no a otros inmunosupresores, que, si no resultan eficaces, obligará a recurrir al tratamiento renal sustitutivo.
El pronóstico de la GP suele ser favorable en la mayoría de los casos, apreciándose una mejoría de la función renal en 1-3 semanas, si bien la hematuria y la proteinuria pueden tardar en desaparecer hasta 3 meses y 12 meses, respectivamente, desde el inicio del cuadro. Sin embargo, mientras que las tasas de curación completa en niños son próximas al 99%, en adultos sólo alcanzan el 50-60%, con un 25% de casos que evolucionan a insuficiencia renal persistente y un 15% a insuficiencia renal grave. (4-5) Entre los factores de mal pronóstico destacan la edad adulta, la agresividad de la clínica de presentación, una histopatología renal desfavorable (presencia de semilunas) y las comorbilidades del paciente (especialmente diabetes y alcoholismo). Las recurrencias son muy infrecuentes, aunque, dado que el paciente desarrollará inmunidad únicamente frente a la cepa que le produjo la infección, será posible la aparición de nuevos cuadros similares en respuesta a otras cepas. La mortalidad es menor del 1% en niños, siendo algo mayor en adultos, sobre todo en aquellos con cardiopatías previas (3).
Conclusiones
Pensamos que este caso es de interés clínico porque, en primer lugar, pone de manifiesto que, pese a que la incidencia de GP ha disminuido progresivamente en las últimas décadas, su distribución en la población, sus factores predisponentes y su pronóstico han cambiado, siendo actualmente diferentes de lo clásicamente descrito. Además, el caso ilustra la importancia de considerar el diagnóstico de GP ante todo paciente con edema generalizado e insuficiencia renal, en el que la función cardiaca y hepática sean normales y además exista un antecedente clínico compatible con una infección respiratoria o cutánea producida por Streptococcus pyogenes.
REFERENCIAS
- Laso F. Edema. En: Diagnóstico Diferencial en Medicina Interna. Pags. 29-34. Elsevier. Segunda Edición. Madrid. 2004.
- Kanjanabuch T, Kittikowit W, Eiam-Ong S. An update on acute postinfectious glomerulonephritis worldwide. Nat Rev Nephrol. 2009;5:259-69.
- Nasr SH, Markowitz GS, Stokes MB, Said SM, Valeri AM, D’Agati VD. Acute postinfectious glomerulonephritis in the modern era: experience with 86 adults and review of the literature. Medicine (Baltimore). 2008;87:21-32.
- Niaudet P. Poststreptococcal glomerulonephritis in children. En: UpToDate, Basow, DS (Ed), UpToDate, Waltham, MA, 2013.
- Rodríguez-Iturbe B, Musser JM. The current state of poststreptococcal glomerulonephritis. J Am Soc Nephrol. 2008;19:1855-64.
- Pérez Morales R, Pérez Martínez J, Llamas Fuentes F, Andrés Mompean E. Glomerulonefritis aguda post-esteptocócica en paciente añoso. Nefrología 2008; 28: 113-114.
INFORMACIÓN DEL ARTÍCULO
Autor para la correspondencia: Dr. José Antonio Vargas Hitos. Médico Adjunto del Servicio de Medicina Interna. Hospital Universitario Virgen de las Nieves
Avda. Fuerzas Armadas, 2 · 18012 Granada. e-mail: joseantoniovh@hotmail.com