Revisión
Actualización, tratamiento y prevención del COVID-19
Update, treatment and prevention of COVID-19
Actual Med. 2021; 106(814). Supl2: 71-82
RESUMEN
La pandemia por el virus SARS-CoV-2 ha puesto en jaque a todos los sistemas de salud pública a nivel mundial, debido a un fracaso de los mecanismos de detección, alerta y control de la enfermedad, agravado por la falta de pruebas diagnósticas. Todo ello originó una transmisión comunitaria del virus en la mayor parte de los países obligando a tomar medidas excepcionales de salud pública, como el confinamiento forzoso de la mayor parte de la población para cortar las cadenas de transmisión del SARS-CoV-2, desencadenando una crisis económica y sanitaria sin precedentes. Aunque el diagnóstico es microbiológico, las técnicas de imagen tienen un papel importante para apoyar el diagnóstico, graduar la gravedad de la enfermedad, guiar el tratamiento, detectar posibles complicaciones y valorar la respuesta terapéutica. Las pruebas de función pulmonar son importantes para evaluar las secuelas pulmonares en los pacientes que han sufrido COVID-19.
Si la tuberculosis pulmonar hizo posible la aparición y desarrollo de la neumología a partir de la tisiología, la nueva pandemia COVID-19 ha generado cambios radicales en la forma de abordar la patología respiratoria haciendo necesaria la incorporación en la práctica clínica de nuevas herramientas como la telemedicina, simplificando el proceso asistencial y optimizando recursos sanitarios.
La COVID-19 nos ha dado un baño de realidad y nos ha cambiado la vida, como médicos y como sociedad. Las medidas de soporte respiratorio, los sistemas de alto flujo y los dispositivos que combinan diferentes modalidades de oxígeno y PEEP han sido clave para evitar la muerte de un elevado número de pacientes, evitando muchos ingresos a la UCI y ayudando a descongestionar estas unidades de forma mucho más rápida. Esto no hubiera sido posible sin la creación de las UCRI que deben ser potenciadas en todos los Servicios de Neumología.
Palabras clave: COVID-19; Diagnóstico; Tratamiento; Enfermedad Respiratoria; Evaluación de Riesgo; Biomarcadores; Prevención; Pronóstico.
ABSTRACT
The pandemic caused by the SARS-CoV-2 virus has put all public health systems worldwide in check, due to a failure of the detection, alert and control mechanisms of the disease, aggravated by the lack of diagnostic tests. All of this led to community transmission of the virus in most countries, forcing exceptional public health measures to be taken, such as the forced confinement of most of the population to cut the chains of transmission of SARS-CoV-2, unleashing a unprecedented economic and health crisis. Although the diagnosis is microbiological, imaging techniques play an important role in supporting the diagnosis, grading the severity of the disease, guiding treatment, detecting possible complications, and assessing the therapeutic response. Pulmonary function tests are important to evaluate lung sequelae in patients who have suffered from COVID-19.
If pulmonary tuberculosis made possible the appearance and development of pneumology based on physiology, the new COVID-19 pandemic has generated radical changes in the way of approaching respiratory pathology, making it necessary to incorporate new tools such as the telemedicine, simplifying the healthcare process and optimizing healthcare resources.
COVID-19 has given us a bath of reality and has changed our lives, as doctors and as a society. Respiratory support measures, high-flow systems and devices that combine different modalities of oxygen and Positive End-Expiratory Pressure have been key to avoiding the death of a large number of patients, avoiding many admissions to the Intensive Care Units and helping to decongest these units in a way much faster. This would not have been possible without the creation of the Respiratory Intermediate Care Units that should be promoted in all Pulmonology Services.
Keywords: COVID-19; Diagnosis; Treatment; Respiratory Disease; Risk Assessment; Biomarkers; Prevention; Prognosis.
Leer Artículo Completo
INTRODUCCIÓN
El virus SARS-CoV-2 pertenece a la subfamilia de coronavirus (CoV), de la familia Coronaviridae. Al igual que el SARS-CoV causante del brote surgido en China en 2003, y el MERS-CoV causante del brote aparecido en la península arábiga en 2012, pertenecen al género beta (beta-coronavirus), ambos de origen zoonótico con el murciélago como huésped originario. Hay otros coronavirus del subgrupo de alfacoronavirus, que afectan habitualmente a los humanos causando enfermedades leves del aparato respiratorio como el resfriado común.
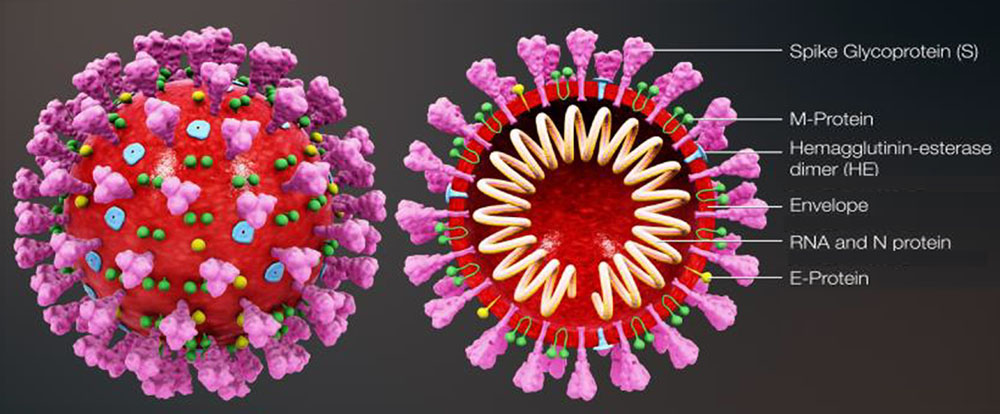
Reciben el nombre de coronavirus por la estructura microscópica que poseen, con un halo o corona en su superficie exterior. La Figura 1 muestra una imagen esquematizada de la forma y estructura de los coronavirus. Los coronavirus se caracterizan por tener una alta capacidad de mutación, lo que dificulta el desarrollo de métodos de diagnóstico específicos, así como de terapias y vacunas.
Figura 1.
COVID-19 (enfermedad por coronavirus 2019) es la enfermedad resultante de la infección por el virus SARS-CoV-2 (síndrome respiratorio agudo severo coronavirus 2). Identificada por primera vez en Wuhan, China en noviembre de 2019, tiene transmisión aérea a través de microgotas de Flügge (1) y aerosoles, una tasa de transmisión más alta que la gripe común (2) y una elevada morbimortalidad (3). Un hecho crucial en la transmisibilidad de la COVID-19 es la elevada presencia de SARS-CoV-2 en el tracto respiratorio superior, lo que hace de los portadores asintomáticos un factor clave para su trasmisión (4).
La Organización Mundial de la Salud (OMS) anunció el 11 de marzo de 2020 el estado de pandemia por SARS-CoV-2 (5). Esta pandemia ha producido un gran impacto sociosanitario, con más de 209,8 millones de contagiados en todo el mundo y casi 4,6 millones de fallecidos a fecha de 20 de agosto de 2021 (6). En España se han registrado 4,76 millones de casos confirmados con 83.004 fallecidos y se han administrado algo más de 62 millones de vacunas a fecha de 20 de agosto de 2021 (7).
La pandemia SARS-CoV-2 ha puesto en jaque a todos los sistemas de salud pública a nivel mundial, debido a un fracaso de los mecanismos de detección, alerta y control de la enfermedad, agravado por la falta de pruebas diagnósticas. Todo ello originó una transmisión comunitaria del virus en la mayor parte de los países (8), lo que obligó a tomar medidas excepcionales de salud pública, como el confinamiento forzoso de la mayor parte de la población para cortar las cadenas de transmisión del SARS-CoV-2 (9).
En España, el confinamiento se aplicó a nivel nacional, pero con una situación epidemiológica muy desigual entre las provincias españolas. El confinamiento logró progresivamente el control de la enfermedad, pero también un indudable impacto económico marcando probablemente el futuro de próximas generaciones (10).
CLÍNICA
La infección por SARS-CoV-2 es asintomática hasta en el 30-40% de los sujetos. En los individuos sintomáticos, la COVID-19 se presenta con manifestaciones sistémicas y/o respiratorias, aunque también se ha descrito clínica gastrointestinal, cardiovascular y más raramente dermatológica y neurológica. Los síntomas y los signos de COVID-19 no pueden diferenciarse de otras infecciones respiratorias víricas, aunque el desarrollo de disnea tras varios días del inicio de los síntomas es sugestivo de COVID-19. La infección ocurre generalmente dentro de los 14 días posteriores a la exposición y en la mayoría de los casos el inicio de los síntomas se produce alrededor de 3-5 días cursando con fiebre, tos generalmente improductiva, disnea, anosmia, ageusia, dolor de garganta, cefalea, artromialgias, cansancio, congestión nasal, náuseas, vómitos y diarrea (11).
El espectro clínico es muy amplio, desde una infección asintomática o paucisintomática, hasta formas graves caracterizadas por insuficiencia respiratoria, sepsis, shock y síndrome de distrés respiratorio agudo (SDRA) que requieren ventilación mecánica e ingreso en la unidad de cuidados intensivos (UCI). En un estudio chino de 44500 pacientes con infección confirmada, el 81% presentó enfermedad leve; el 14%, enfermedad grave (disnea, hipoxia o afectación pulmonar mayor del 50% en imagen); y el 5%, enfermedad crítica (insuficiencia respiratoria, shock o disfunción multiorgánica) (12). El tromboembolismo pulmonar es una complicación frecuente.
COVID-19 se describe a menudo como una enfermedad bifásica con una etapa inicial asociada a las cargas virales más altas, que alcanzan su punto máximo en los primeros 7 días de la enfermedad, y cursa con fiebre, artromialgias y tos junto a otros síntomas (13). En una proporción de pacientes, sigue una segunda fase caracterizada por una respuesta inflamatoria disfuncional del huésped y el desarrollo de inflamación y daño pulmonar. La respuesta inflamatoria en COVID-19 moderada y grave se ha descrito como una tormenta de citocinas proinflamatorias o una manifestación de inmunosupresión profunda (14). Existe una clara evidencia de un aumento de los marcadores inflamatorios sistémicos, incluida las interleucinas (IL) IL-6, IL-8, IL-1β, activación de las vías de coagulación con aumento de los marcadores como el dímero D, el reclutamiento de neutrófilos, la activación y la formación de trampas extracelulares, la producción deficiente en algunos pacientes de mediadores de defensa antivirales como interferón-α y -β, autoinmunidad y activación de células T, entre otros múltiples mecanismos (15).
Un porcentaje de personas describen síntomas prolongados y recurrentes, durante semanas o meses, tras el primer episodio de COVID-19, independientemente de la gravedad de éste. Aunque aún no se ha definido con precisión lo que se entiende por COVID persistente parece claro que se trata de una entidad que afecta a un gran número de personas y que, por tanto, está teniendo un gran impacto sanitario y social en la pandemia. El Instituto Nacional de Estadística de Reino Unido ha estimado que 1 de 5 personas con COVID tiene síntomas más allá de las 5 semanas y 1 de cada 10 más allá de las 12 semanas (16).
Los síntomas y signos referidos por las personas que padecen COVID persistente son muy numerosos y variados, lo que añade complejidad al síndrome en cuanto a su diagnóstico y requiere de una atención sanitaria de carácter multidisciplinar. Los síntomas descritos más frecuente por aparatos y sistemas, se describen en la tabla 1 (17).
Tabla 1. Clasificación de síntomas persistentes por aparatos y sistemas. Tomada de: Ministerio de Sanidad. Centro de Coordinación de Alertas y Emergencias Sanitarias. Información clínica COVID-19. Actualización, 25 de marzo 2021- https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov/documentos/Documento_CLINICA.pdf
DIAGNÓSTICO
La prueba estándar para detectar SARS-CoV-2 es la reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) que realizaremos en cualquier paciente con sospecha clínica y/o radiológica de COVID19. La muestra es obtenida habitualmente con bastoncillo de secreción nasofaríngea, aunque puede ser detectado en otros tipos de muestras tales como esputo, aspirado broncoalveolar, e incluso heces o sangre.
La RT-PCR de muestra nasofaríngea es altamente específica, pero la sensibilidad puede oscilar del 60-70% al 95-97% por lo que los falsos negativos son un problema clínico real, especialmente en las fases precoces. La sensibilidad varía según el tiempo transcurrido desde la exposición al SARS-CoV-2, con una tasa de falsos negativos del 100% el primer día después de la exposición, que disminuye al 38% el día de inicio de los síntomas y al 20% el tercer día de sintomatología, su nivel más bajo (18). Si el caso lo requiere se deberán realizar tests para otros patógenos respiratorios.
Las pruebas de imagen tienen un papel importante en la detección y manejo de estos pacientes y se han utilizado para apoyar el diagnóstico, determinar la gravedad de la enfermedad, guiar el tratamiento y valorar la respuesta terapéutica monitorizando la evolución de la enfermedad. La recomendación actual de la gran mayoría de las sociedades científicas es que las pruebas de imagen no deben emplearse como herramientas de detección de la COVID-19, sino que deben reservarse para la evaluación de complicaciones (19).
La radiografía de tórax es generalmente la primera prueba de imagen en los pacientes con sospecha o confirmación de COVID-19 por su utilidad, disponibilidad y bajo coste, aunque es menos sensible que la tomografía computarizada (TC) y las opacidades en vidrio deslustrado y el patrón reticular, típicos de la COVID-19, pueden ser difíciles de detectar en la radiografía de tórax. El estudio correcto debe incluir las proyecciones postero-anterior y lateral en bipedestación. Una radiografía de tórax negativa no descarta infección por COVID-19, sobre todo en etapas tempranas de la infección, del mismo modo el 50% de los TC torácicos son negativos en los primeros dos días de infección (20).
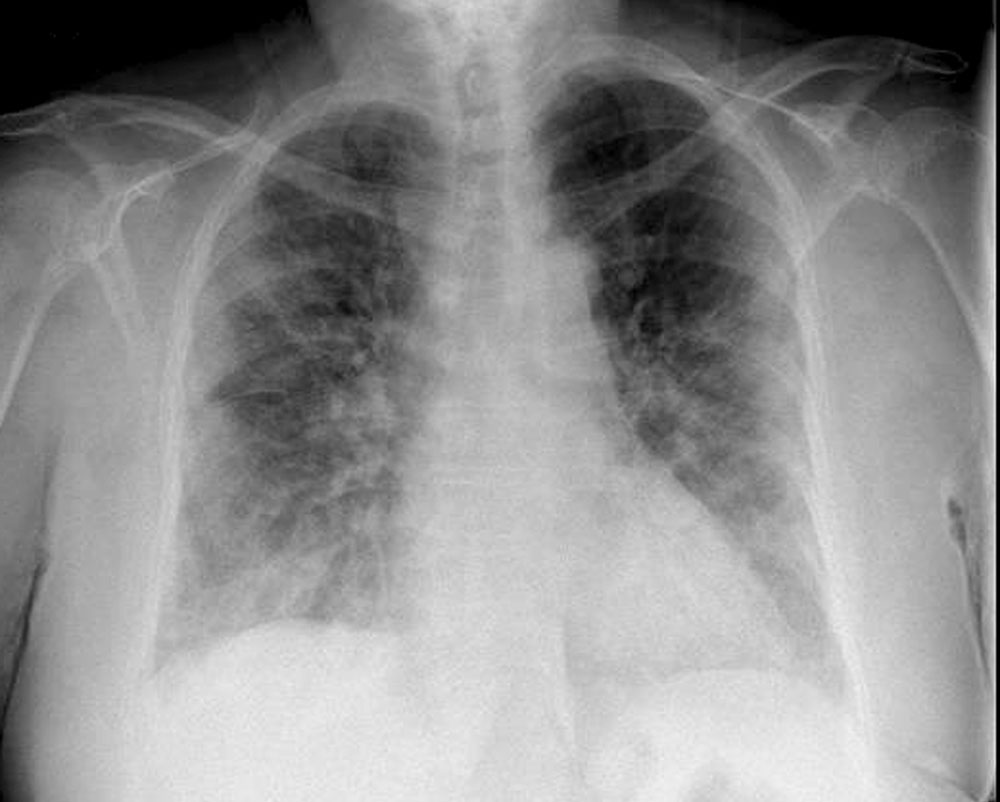
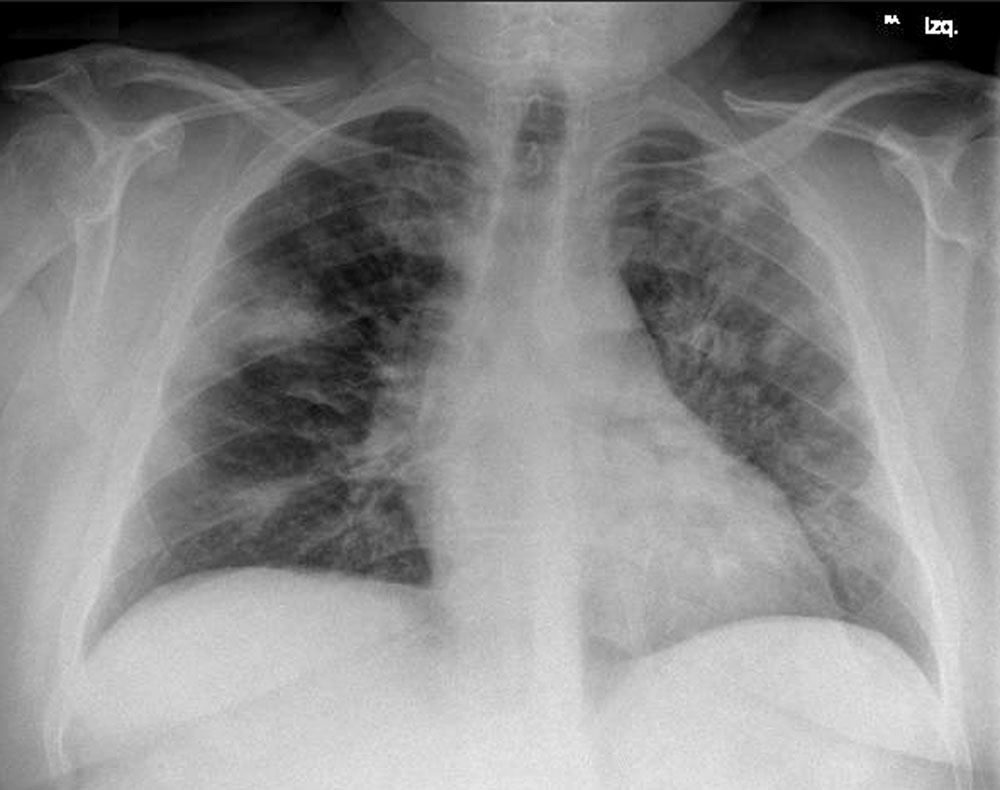
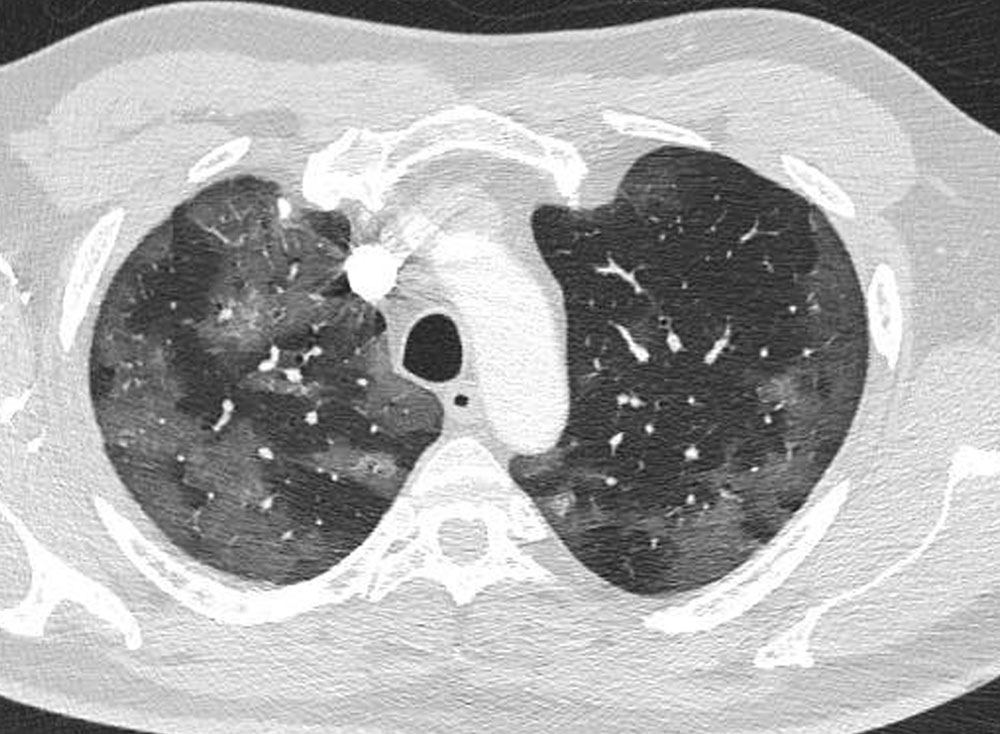
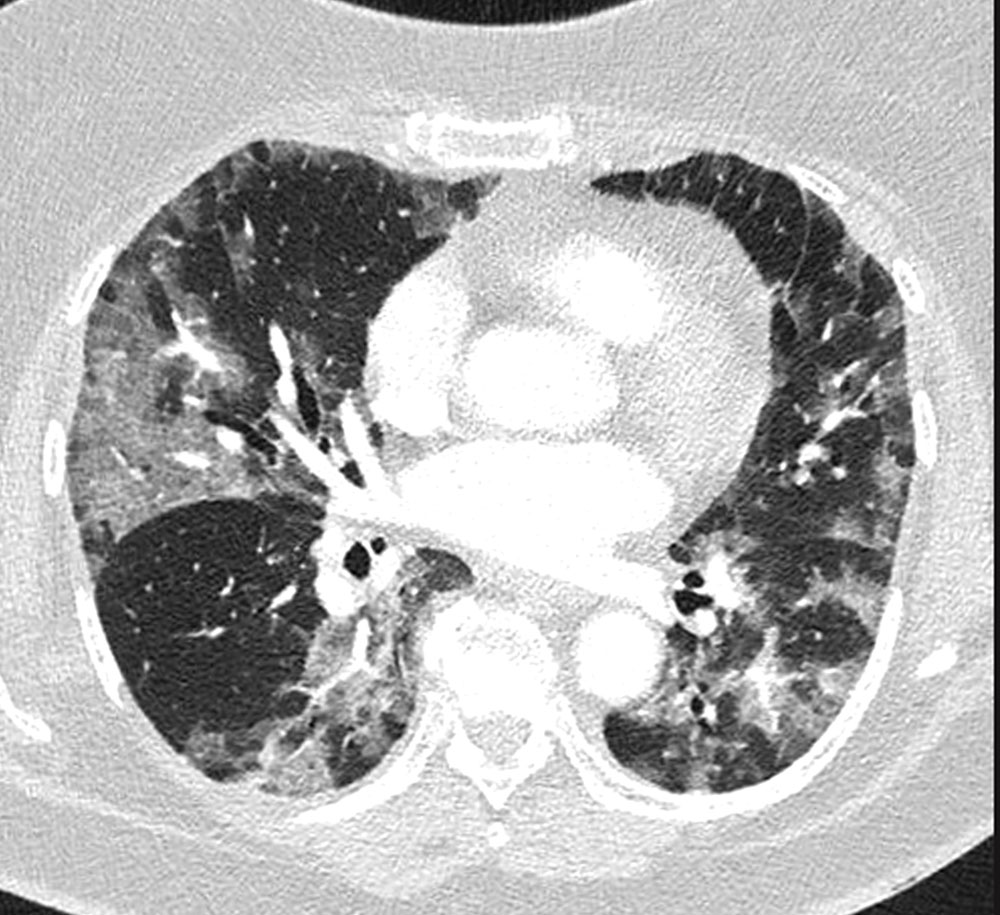
- Hallazgos típicos que se han asociado comúnmente a COVID-19 incluyen el patrón reticular, las opacidades en vidrio deslustrado y las consolidaciones (figuras 2 y 3), con morfología redondeada y una distribución multifocal parcheada o confluente. La distribución suele ser bilateral y periférica y predominantemente en los campos inferiores. Entre la primera y la tercera semana desde el inicio de los síntomas, los hallazgos radiológicos típicos pueden evolucionar hacia una enfermedad difusa grave y el principal diagnóstico diferencial es el SDRA.
Figura 2.
Figura 3.
- Hallazgos indeterminados o aquellos que pudiendo presentarse en casos de neumonía COVID-19 pueden tener otras causas. Incluyen las consolidaciones o las opacidades en vidrio deslustrado con distribución unilateral, central o en los lóbulos superiores.
- Hallazgos atípicos o aquellos poco frecuentes o no descritos en neumonía COVID-19. Incluyen la consolidación lobar, el nódulo o la masa pulmonar, el patrón miliar, la cavitación y el derrame pleural.
La TC de tórax de alta resolución (TCAR) es una prueba accesible y rápida y se considera la prueba de imagen más sensible para detectar COVID-19, con una sensibilidad descrita de hasta el 97%. La TCAR es especialmente útil para guiar el manejo en escenarios complejos, en pacientes con deterioro clínico y para excluir diagnósticos alternativos (20).
- Hallazgos típicos:
- Opacidades en vidrio deslustrado (figura 4). Es el hallazgo predominante independiente del estadio de la enfermedad y el más precoz (21).
Figura 4.
- Consolidación: Es el segundo patrón por frecuencia, aparecen asociadas al vidrio deslustrado (44%) (figura 5) y menos frecuentemente solas (24%) siendo indicativo de progresión de la enfermedad (22).
Figura 5.
- Reticulación periférica por engrosamiento de los septos inter- e intralobulillares. Aumenta con el curso prolongado de la enfermedad (22). En algunos pacientes, el engrosamiento septal inter- e intralobulillar asociado a dilataciones bronquiales aumenta progresivamente a partir de la segunda semana, sugiriendo el desarrollo de fibrosis.
- Patrón en empedrado por engrosamiento de septos interlobulillares que se superpone a un patrón en vidrio deslustrado subyacente. Se debe a edema alveolar e inflamación intersticial aguda. Es un signo de progresión de la enfermedad (21).
- Hallazgos infrecuentes: derrame pleural, derrame pericárdico, linfadenopatías, quistes y neumotórax se observan con la progresión de la enfermedad.
La neumonía COVID-19 se caracteriza por la presencia de opacidades en vidrio deslustrado y/o consolidaciones, típicamente bilaterales y periféricas, con frecuencia subpleurales y más comúnmente en los campos inferiores. Evolutivamente, a partir de la segunda semana de la enfermedad aparecen cambios reparativos caracterizados por líneas subpleurales, mayor distorsión subpleural y dilataciones bronquiales. Ninguno de los hallazgos descritos es exclusivo de la neumonía COVID-19, pero la distribución típica y la combinación de aquellos en el contexto epidémico sugieren su diagnóstico (22).
TRATAMIENTO
En vista de la implicación de la carga viral y la respuesta inflamatoria del huésped en la COVID-19, el desarrollo de nuevas terapias se ha centrado principalmente en tratamientos antivirales, inmunosupresores e inmunomoduladores (23).
Se han realizado ensayos clínicos aleatorios a un ritmo sin precedentes para generar pruebas de intervenciones específicas. En particular, durante las primeras etapas de la pandemia, el uso empírico de fármacos antivirales y antiinflamatorios, como hidroxicloroquina, lopinavir-ritonavir, remdesivir y anticuerpos monoclonales, se generalizó en todo el mundo en ausencia de directrices formales o pruebas de ensayos aleatorizados (24). Es importante tener recomendaciones a favor de intervenciones útiles y eficaces, pero también evidencia para evitar ciertas terapias si su balance beneficio-riesgo es desfavorable.
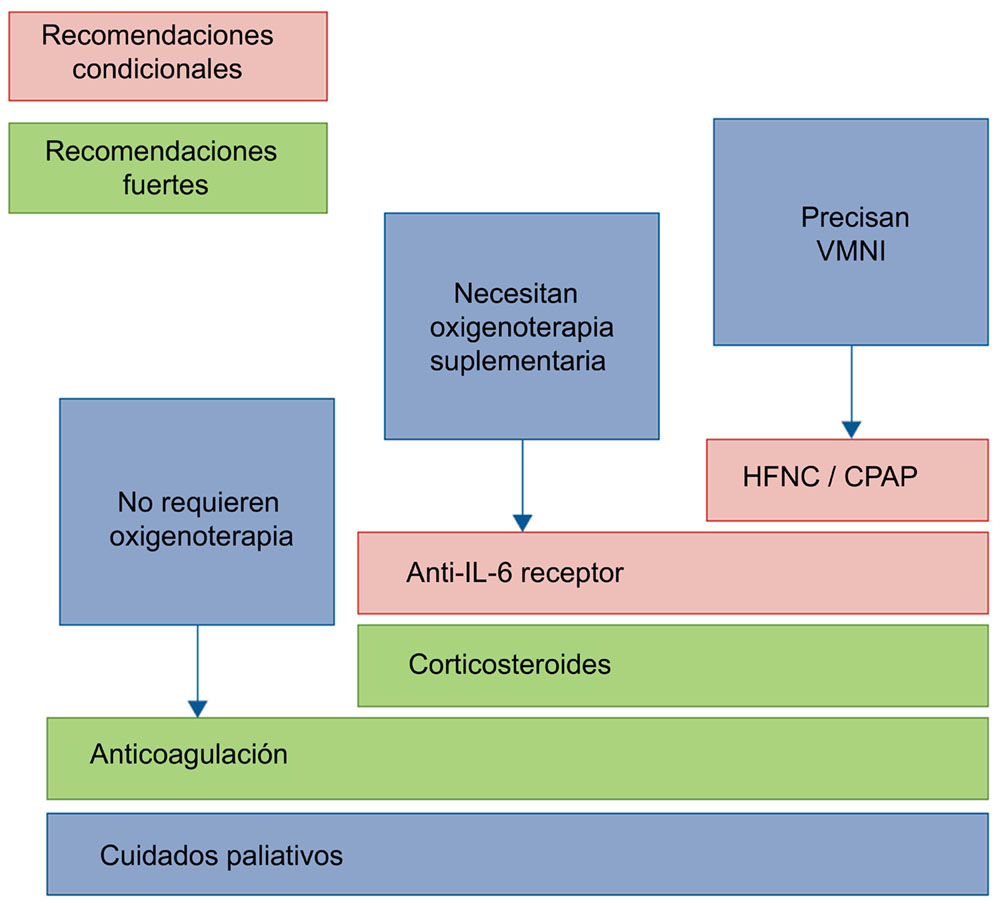
Las recomendaciones del tratamiento de los pacientes hospitalizados con COVID-19 quedan recogidas en el documento de la Sociedad Europea de Respiratorio Europea y se resumen en la figura 6.
Figura 6.
El objetivo general del tratamiento de los pacientes hospitalizados con COVID-19 es reducir la mortalidad y prevenir las complicaciones, evitando una estancia hospitalaria prolongada y el ingreso en la UCI. Este documento indica que, con la excepción de los corticosteroides y los antagonistas del receptor de IL-6, hay pruebas limitadas que respaldan que cualquier otro tratamiento antivírico o antiinflamatorio logra estos objetivos con un alto nivel de confianza. La mayoría de las terapias utilizadas no han logrado reducir la mortalidad o mejorar otros resultados clínicos, lo que enfatiza la necesidad de desarrollar terapias específicas que se dirijan directamente al SARS-CoV-2 y la respuesta inflamatoria asociada (25).
PRONÓSTICO
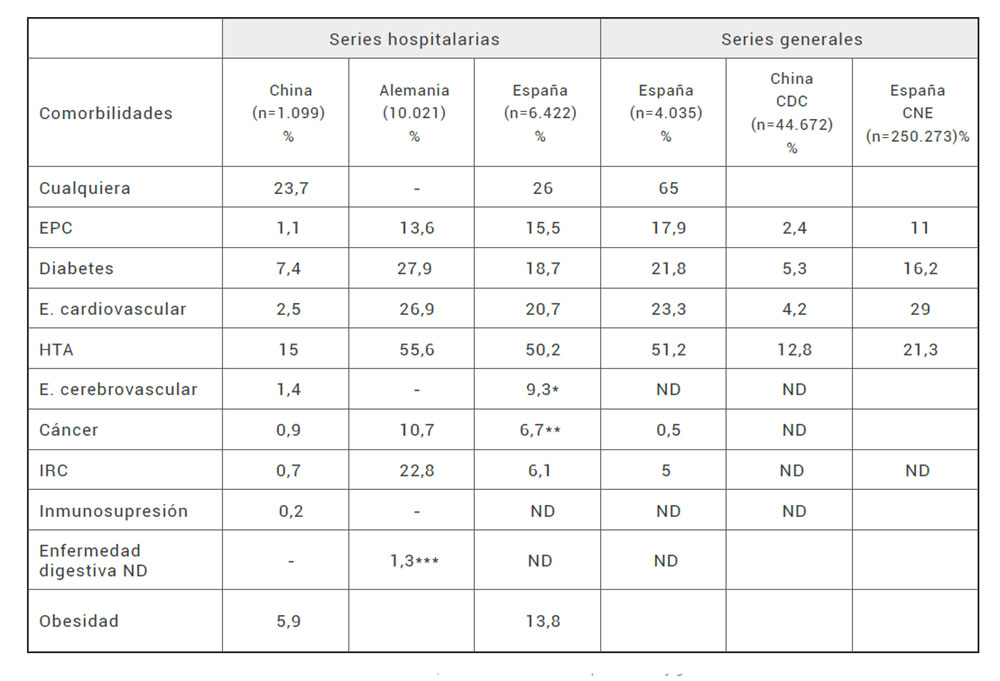
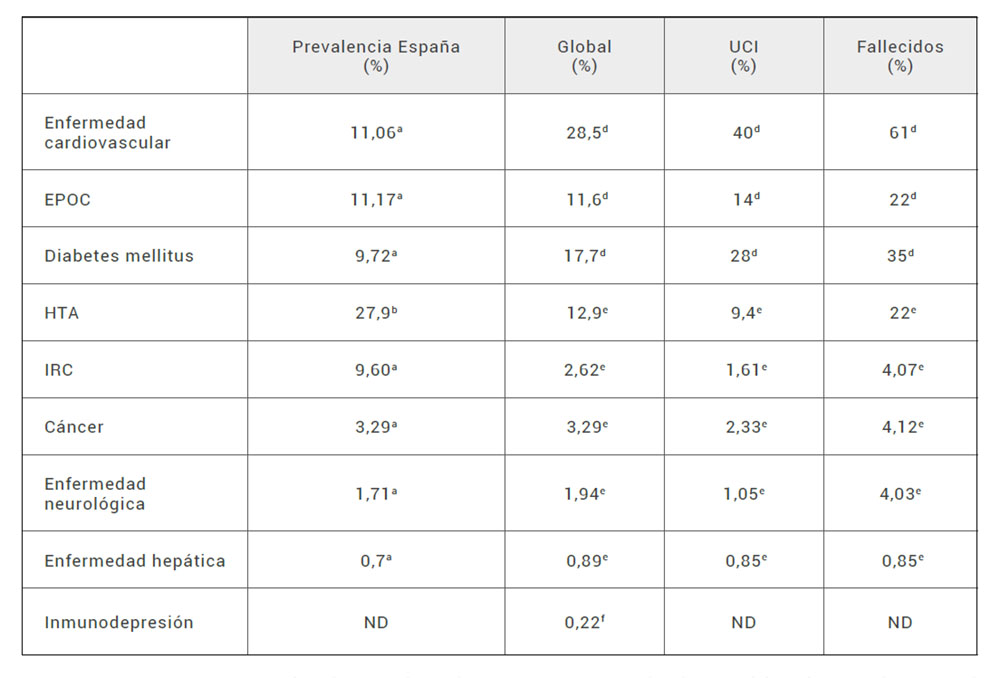
La edad avanzada se asocia con una mayor mortalidad. Se ha descrito una tasa de letalidad del 8-12% entre las personas de 70 a 79 años y del 15-20% en los mayores de 80 años, en contraste con la letalidad global del 2,3% (12). Los hombres tienen una mortalidad mayor que las mujeres (12). También se ha descrito un mayor riesgo de enfermedad grave en pacientes con comorbilidades médicas, como enfermedad cardiovascular, diabetes mellitus, hipertensión arterial, enfermedad pulmonar crónica, cáncer (especialmente neoplasias hematológicas, cáncer de pulmón y enfermedad metastásica), enfermedad renal crónica, obesidad y tabaquismo (12). En la Tabla 2 se recogen las comorbilidades de los casos confirmados de COVID-19, en series de casos hospitalizados y generales, que se han asociado a mala evolución de la enfermedad (17).
Tabla 2. Tabla 1.Comorbilidades de los casos confirmados de COVID-19, en series de casos hospitalizados y generales.
EPC: enfermedad pulmonar crónica; HTA: hipertensión arterial; IRC: insuficiencia renal crónica; * Incluye Enfermedad cerebrovascular, ND: sin datos; * enfermedad neurológica crónica; **cánceres sólidos (hematológicos: 2,3%); ***cirrosis
Tomada de: Ministerio de Sanidad. Centro de Coordinación de Alertas y Emergencias Sanitarias. Información clínica COVID-19. Actualización, 25 de marzo 2021- https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov/documentos/Documento_CLINICA.pdf
En las series de casos hospitalizados publicadas, la presencia de comorbilidades osciló entre un 23,2% y un 51%; siendo la enfermedad cardiovascular (en particular la hipertensión arterial) y la diabetes las más frecuentes (Tabla 3) (17).
Tabla 3. Prevalencia de factores de riesgo en población general y casos de COVID-19 totales, hospitalizados, que requirieron ingreso en UCI y fallecidos, notificados en España a la Red Nacional de Vigilancia Epidemiológica (SiViEs).
EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial; IRC: insuficiencia renal crónica;
Modificada de: Ministerio de Sanidad. Centro de Coordinación de Alertas y Emergencias Sanitarias. Información clínica COVID-19. Actualización, 25 de marzo 2021- https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov/documentos/Documento_CLINICA.pdf
La tasa de letalidad de COVID-19 parece ser más baja que la del síndrome respiratorio de Oriente Medio (MERS) y el síndrome respiratorio agudo severo (SARS), y se estima que el 5% de los que experimentan síntomas requieren hospitalización.
La carga viral de SARS-CoV-2 se ha identificado como un marcador pronóstico independiente de mortalidad en una cohorte hospitalaria de 1145 pacientes, con un aumento de 7% del riesgo por cada aumento un logaritmo en base 10 del número de copias/mL (26).
La tasa de mortalidad en aquellos que requieren hospitalización varía entre el 5% y el 25%. En un estudio de 2741 pacientes hospitalizados (27), el 24% murió y el 27% requirió cuidados intensivos, de los cuales el 60% falleció.
Se han definido los factores de riesgo de hospitalización y mortalidad (28, 29). En pacientes hospitalizados, la herramienta de predicción del riesgo ISARIC incorpora como factores de riesgo de mortalidad el aumento de la edad, el sexo masculino, el número de comorbilidades, el aumento de la frecuencia respiratoria, las saturaciones de oxígeno, la escala de coma de Glasgow, la urea y la proteína C reactiva (28).
Las alteraciones analíticas que se han asociado a peor pronóstico incluyen: linfopenia, elevación de enzimas hepáticas, de LDH, de marcadores inflamatorios como PCR y ferritina, de dímero D, de troponina y de CPK, tiempo de protrombina alargado y daño renal agudo (30). También se han observado alteraciones en las pruebas de coagulación, con un estado de hipercoagulabilidad que condiciona tendencia a la trombosis.
Una secuela bien descrita tras un cuadro de COVID-19 es el desarrollo de fibrosis pulmonar. El daño agudo favorece el depósito de material hialino en las membranas alveolares y en una fase posterior los pulmones presentan depósito de fibrina e infiltración de células inflamatorias y fibroblastos que inducen fibrosis pulmonar. Dos estudios han observado la presencia de fibrosis tras COVID-19 en alrededor del 40% de los pacientes. En ambos estudios, los casos con fibrosis fueron los que tuvieron clínica más grave, mayor afectación pulmonar y edad avanzada (31, 32). Sin embargo, es aún pronto para determinar si estos hallazgos se podrán resolver con el tiempo o si progresarán a fibrosis pulmonar crónica.
En otra serie de 110 casos, se observó deterioro en las pruebas de función pulmonar, sobre todo en la capacidad de difusión del monóxido de carbono a las 4-6 semanas desde el inicio de síntomas que observaron en el 47% de los casos (33).
PREVENCIÓN
Algunas organizaciones internacionales como la OMS, han publicado medidas preventivas para reducir la transmisión del virus y la posibilidad de infectarse recomendando: evitar el contacto cercano con personas enfermas; lavarse las manos frecuentemente con agua y jabón; no tocarse los ojos, la nariz o la boca con las manos sin lavar; y practicar una buena higiene respiratoria.
A las personas que ya estén infectadas, se les recomienda que se queden en casa, excepto para recibir atención médica, llamar con antelación antes de visitar a un proveedor de atención médica, usar una mascarilla facial, tapar la tos y los estornudos con un pañuelo desechable, lavarse las manos regularmente con agua y jabón, y evitar compartir artículos personales del hogar.
Disponer de umbrales epidemiológicos de alerta propios de fácil interpretación y que, con pocos datos, permitan predecir la evolución de la pandemia en áreas concretas, podría permitir a las autoridades sanitarias actuar de forma más eficiente a través del establecimiento de medidas de salud pública (34).
Desde el inicio de la pandemia en marzo del 2020, conocemos mejor las características antigénicas, el ciclo replicativo y el genoma del SARS-CoV-2, y su alta transmisibilidad, incluyendo aerosoles. Esto conlleva la necesidad de extremar las medidas de prevención, especialmente entre profesionales sanitarios, por el riesgo en su práctica clínica (35, 36).
Durante este año las variaciones de procedimientos y actuaciones según se iban adquiriendo conocimientos ocasionaron confusión entre los profesionales, que tenían la percepción de que las medidas correctas se implantaban tarde. La escasez de material de protección personal y de material necesario para dar soporte a los pacientes más graves llevó a las autoridades a establecer planes de priorización y racionalización de recursos materiales, reservando los de mejor protección para los profesionales expuestos a procedimientos generadores de aerosoles (37).
España alcanzó un porcentaje de contagio de COVID-19 del 21,4% entre los profesionales sanitarios. Los motivos y consecuencias de esta alta tasa de contagios son clave, ya que los mecanismos de transmisión convirtieron a los trabajadores sanitarios, no solo en personas de riesgo sino en vectores de transmisión por el contacto estrecho y continuo con personas afectadas por la COVID-19. Entre las medidas recomendadas por el estudio SANICOVI® (38) se incluyen acciones preventivas, protectoras, formativas y organizativas de los recursos humanos y materiales. De esta manera no solo se evitan contagios entre profesionales sanitarios, sino que se garantiza una atención segura al usuario.
Con este objetivo, distintas sociedades científicas como SEPAR (39-41), European Respiratory Society (42) y Neumosur (43-45) han publicado diferentes documentos de consenso dirigidos a evitar la infección por SARS-CoV-2 en los distintos procedimientos diagnósticos utilizados, como las pruebas de función pulmonar o la endoscopia respiratoria. Estas recomendaciones se basaban en la minimización o incluso prohibición de pruebas diagnósticas para evitar la exposición y estas medidas se tomaron pensando en un periodo de excepcionalidad. Sin embargo, la persistencia de la pandemia nos obliga a tomar medidas para mejorar la eficiencia y la atención sanitaria, por lo que parece fundamental la reorganización de los sistemas para una adecuada asignación de los recursos y mejorar la calidad asistencial, minimizando el riesgo de contagios.
CONCLUSIONES
Si la tuberculosis pulmonar hizo posible la aparición y desarrollo de la neumología a partir de la tisiología, la nueva pandemia COVID-19 ha generado cambios radicales en la forma de abordar la patología respiratoria, haciendo necesaria la incorporación en la práctica clínica de nuevas herramientas como la telemedicina, simplificando el proceso asistencial y optimizando recursos sanitarios.
La COVID-19 nos ha dado un baño de realidad y nos ha cambiado la vida, como médicos y como sociedad. Los Servicios de neumología tuvieron que dar respuestas rápidas a problemas reales, en ocasiones de extrema gravedad y en entornos muy complicados. Las medidas de soporte respiratorio, los sistemas de alto flujo y los dispositivos que combinaban diferentes modalidades de oxígeno y presión positiva al final de la espiración (PEEP) han sido clave para evitar la muerte de un elevado número de pacientes, evitando muchos ingresos a las UCI ayudando a descongestionar estas unidades de forma mucho más rápida. Esto no hubiera sido posible sin la creación de las Unidades de Cuidados Respiratorios Intermedios (UCRI) (46).
Como conclusión de este nuevo entorno para la neumología, creemos que en la neumología este éxito estará sustentado en el desarrollo de las UCRI, en la incorporación de nuevas tecnologías en un nuevo modelo asistencial y en mejorar nuestra eficiencia solucionando problemas de los pacientes incorporando nuevos modelos asistenciales en los que la telemedicina tendrá un papel importante.
REFERENCIAS BIBLIOGRÁFICAS
- Chan JF, Yuan S, Kok KH, et al. A familial cluster of pneumonia associated with the 2019 novel coronavirus indicating person-to-person transmission: a study of a family cluster. Lancet. 2020;395(10223):514-523.
- Li Q, Guan X, Wu P, et al. Early Transmission Dynamics in Wuhan, China, of Novel Coronavirus-Infected Pneumonia. N Engl J Med. 2020;382(13):1199-1207. doi: 10.1056/NEJMoa2001316. Epub 2020 Jan 29.
- Wang D, Hu B, Hu C, et al. Clinical Characteristics of 138 Hospitalized Patients With 2019 Novel Coronavirus-Infected Pneumonia in Wuhan, China. JAMA. 2020 Feb 7. doi: 10.1001/jama.2020.1585.
- Gandhi M, Yokoe DS, Havlir DV. Asymptomatic Transmission, the Achilles’ Heel of Current Strategies to Control Covid-19. N Engl J Med. 2020 Apr 24. doi: 10.1056/NEJMe2009758
- World Health Organization. Coronavirus Disease 2019 (COVID-19): Situation Report-51. https://apps.who.int/iris/bitstream/handle/10665/331475/ nCoVsitrep11Mar2020-eng. pdf?sequence=1&isAllowed=y
- WHO Coronavirus (COVID-19) Dashboard. Disponible en: https://covid19.who.int/
- Spain situation COVID19. Disponible en: https://covid19.who.int/region/euro/country/es
- World Health Organization (WHO). Novel coronavirus (2019-nCoV) situation report – 38, 27 February 2020. WHO Bulletin; 2020 [consultado 25 Jul 2020]. Disponible en: https://www.who.int/emergencies/diseases/novel-coronavirus-2019/situation-reports
- Real Decreto 463/2020, de 14 de marzo, por el que se declara el estado de alarma para la gestión de la situación de crisis sanitaria ocasionada por el COVID-19. BOE núm. 67, de 14 de Mar de 2020; p. 25390-400 [consultado 25 Jul 2020]. Disponible en: https://www.boe.es/eli/es/rd/2020/03/14/463
- Banco de España. Escenarios macroeconómicos de referencia para la economía española tras el COVID-19. Boletín Económico 2/2020 [consultado 25 Jul 2020]. Disponible en: https://www.bde.es/f/webbde/GAP/Secciones/SalaPrensa/COVID-19/be2002-art1.pdf
- Guan WJ, Ni ZY, Hu Y, et al. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med 2020;382: 1708–1720.
- Wu Z, McGoogan JM. Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in China. JAMA. 2020;323:1239-42.
- Cevik M, Tate M, Lloyd O, et al. SARS-CoV-2, SARS-CoV, and MERS-CoV viral load dynamics, duration of viral shedding, and infectiousness: a systematic review and meta-analysis. Lancet Microbe 2021; 2: e13–e22.
- Leisman DE, Ronner L, Pinotti R, et al. Cytokine elevation in severe and critical COVID-19: a rapid systematic review, meta-analysis, and comparison with other inflammatory syndromes. Lancet Respir Med 2020; 8:1233–1244.
- McElvaney OJ, McEvoy NL, McElvaney OF, et al. Characterization of the inflammatory response to severe COVID-19 illness. Am J Respir Crit Care Med 2020; 202: 812–821.
- Office for National Statistics. The prevalence of long COVID symptoms and COVID-19 complications [Internet]. [citado 14 de enero de 2021]. Disponible en: https://www.ons.gov.uk/news/statementsandletters/theprevalenceoflongcovidsymptomsandcovid19complications
- Ministerio de Sanidad. Centro de Coordinación de Alertas y Emergencias Sanitarias. Información clínica COVID-19. Actualización, 25 de marzo 2021- https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov/documentos/Documento_CLINICA.pdf
- Kucirka LM, Lauer SA, Laeyendecker O, et al. Variation in False-Negative Rate of Reverse Transcriptase Polymerase Chain Reaction-Based SARS-CoV-2 Tests by Time Since Exposure. Ann Intern Med. 2020;173:262-7
- Raptis CA, Hammer MM, Short RG, et al., Chest CT. and Coronavirus Disease (COVID-19): A Critical Review of the Literature to Date. AJR Am J Roentgenol. 2020;215:839-42.
- Martínez Chamorro E, Díez Tascón A, Ibáñez Sanz L, Ossaba Vélez S, Borruel Nacenta S. Radiologic diagnosis of patients with COVID-19. Radiologia (Engl Ed). 2021 Jan-Feb;63(1):56-73. English, Spanish. doi: 10.1016/j.rx.2020.11.001. Epub 2020 Nov 24. PMID: 33339622; PMCID: PMC7685043.
- Ojha V, Mani A, Pandey NN, et al. CT in coronavirus disease 2019 (COVID-19): a systematic review of chest CT findings in 4410 adult patients. Eur Radiol. 2020;30:6129-38.
- Bernheim A, Mei X, Huang M, et al. Chest CT. findings in coronavirus disease 2019 (COVID-19): Relationship to duration of infection. Radiology. 2020;295:200463.
- Wilkinson T, Dixon R, Page C, et al. ACCORD: a multicentre, seamless, phase 2 adaptive randomisation platform study to assess the efficacy and safety of multiple candidate agents for the treatment of COVID-19 in hospitalised patients: a structured summary of a study protocol for a randomised controlled trial. Trials 2020; 21: 691.
- Paumgartten FJR, de Oliveira ACAX. Off label, compassionate and irrational use of medicines in Covid-19 pandemic, health consequences and ethical issues. Cien Saude Colet 2020; 25: 3413–3419.
- Modificada de: Chalmers JD, Crichton ML, Goeminne PC, et al. Management of hospitalised adults with coronavirus disease 2019 (COVID-19): a European Respiratory Society living guideline. Eur Respir J. 2021 Apr 15;57(4):2100048. doi: 10.1183/13993003.00048-2021. PMID: 33692120; PMCID: PMC7947358.
- Pujadas E, Chaudhry F, McBride R, Richter F, Zhao S, Wajnberg A, et al. SARS-CoV-2 viral load predicts COVID-19 mortality. Lancet Respir Med [Internet]. 1 de septiembre de 2020 [citado 4 de enero de 2021];8(9):e70. Disponible en: https://www.thelancet.com/journals/lanres/article/PIIS2213-2600(20)30354-4/abstract
- Petrilli CM, Jones SA, Yang J, et al. Factors associated with hospital admission and critical illness among 5279 people with coronavirus disease 2019 in New York City: prospective cohort study. BMJ. 2020;369:m1966.
- Knight SR, Ho A, Pius R, et al. Risk stratification of patients admitted to hospital with covid-19 using the ISARIC WHO Clinical Characterisation Protocol: development and validation of the 4C Mortality Score. BMJ 2020; 370: m3339.
- Du RH, Liang LR, Yang CQ, et al. Predictors of mortality for patients with COVID-19 pneumonia caused by SARS-CoV-2: a prospective cohort study. Eur Respir J 2020; 55: 2000524.
- Chen N, Zhou M, Dong X, et al. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan. China: a descriptive study. Lancet. 2020;395:507-13.
- Wei J, Yang H, Lei P, Fan B, Qiu Y, Zeng B, et al. Analysis of thin-section CT in patients with coronavirus disease (COVID-19) after hospital discharge. J X-Ray Sci Technol [Internet]. 2020;28(3):383-9. Disponible en: https://pubmed.ncbi.nlm.nih.gov/32474479
- Yu M, Liu Y, Xu D, Zhang R, Lan L, Xu H. Prediction of the Development of Pulmonary Fibrosis Using Serial Thin-Section CT and Clinical Features in Patients Discharged after Treatment for COVID-19 Pneumonia. Korean J Radiol. junio de 2020;21(6):746-55.
- Mo X, Jian W, Su Z, Chen M, Peng H, Peng P, et al. Abnormal pulmonary function in COVID-19 patients at time of hospital discharge. Eur Respir J [Internet]. 18 de junio de 2020;55(6):2001217. Disponible en: https://pubmed.ncbi.nlm.nih.gov/32381497.
- Santiago Pérez MI, López-Vizcaíno E, Ruano-Ravina A, Pérez-Ríos M. A Proposed Epidemiologic Risk Threshold for SARS-CoV-2 for Assisting Healthcare Decision-Making. Arch Bronconeumol. 2021 Apr;57 Suppl 2:21-27. English, Spanish. doi: 10.1016/j.arbres.2020.12.036. Epub 2021 Jan 23. PMID: 33632517; PMCID: PMC7826127.
- Tang S, Mao Y, Jones RM, et al. Aerosol transmission of SARS-CoV-2? Evidence, prevention and control. Environ Int., 144 (2020), pp. 106039 http://dx.doi.org/10.1016/j.envint.2020.106039 | Medline
- Peña Otero D, Eguillor Mutiloa M. Medidas de protección individual y colectiva en la Covid-19. Rev Patol Respir., 23 (2020), pp. S268-S271.
- Aranaz Andrés JM, Gea Velázquez de Castro MT, J. Vicente-Guijarro J, et al. Mascarillas como equipo de protección individual durante la pandemia de COVID-19: cómo, cuándo y cuáles deben utilizarse. J Healthc Qual Res., 35 (2020), pp. 245-252.
- Moreno-Casbas MT. Grupo SANICOVI y Grupo de profesionales de la salud trabajando en la pandemia COVID-19. Factores relacionados con el contagio por SARS-CoV-2 en profesionales de la salud en España. Proyecto SANICOVI. Enferm Clin., 30 (2020), pp. 360-370.
- Recomendaciones sobre prevención de contagio por coronavirus en unidades de Función Pulmonar de los diferentes ámbitos asistenciales. Área de Enfermería de SEPAR, Asociación de Enfermería Comunitaria (AEC), Asociación de Especialistas en Enfermería del Trabajo (AET) y Sociedad Española de Alergología e InmunologíaClínica (SEAIC). En: https://drive.google.com/file/ d/1JPyCJ0_qiewcUTybJd0sxkruj-lbr8Z9/view
- Cordovilla R, Álvarez S, Llanos L et al. SEPAR and AEER consensus recommendations on the Use of Bronchoscopy and Airway Sampling in Patients with Suspected or Confirmed COVID-19 Infection. Arch Bronconeumol. 2020; 56 Suppl 2: 19-26.
- Pérez Pallarés J, Flandes Aldeyturriaga J, Cases Viedma E et al. SEPAR-AEER Consensus Recommendations on the Usefulness of the Thoracic Ultrasound in the Management of the Patient with Suspected or Confirmed Infection with COVID-19. Arch Bronconeumol. 2020; 56 Suppl 2: 27-30.
- Recommendation from ERS Group 9.1 (Respiratory function technologists /Scientists) Lung function testing during COVID-19 pandemic and beyond. En: https://ers.app.box. com/s/zs1uu88wy51monr0ewd990itoz4tsn2h
- Ortega Ruiz F, Ruiz Serrano R, García Tamayo P et al. Recomendaciones para la realización de procedimientos en el laboratorio de función pulmonar en tiempos de COVID-19. Rev Esp Patol Torac. 2020; 32(2) Suppl 1: 5-9.
- Jurado-Gámez B, Martin-Deleon R, Hilares Vera J et al. Recomendaciones para la normalización gradual en la enfermedad COVID-19 en las unidades de trastornos respiratorios del sueño de Andalucía. Rev Esp Patol Torac. 2020; 32(2) Suppl 1:10-18.
- Luque Crespo E, García Polo C, Cassini Gómez LF. Recomendaciones para la realización de broncoscopia y técnicas pleurales en la pandemia COVID-19. Rev Esp Patol Torac. 2020;32(2) Suppl 1: 19-22.
- Izquierdo Alonso JL, Rodríguez González-Moro JM. La neumología en tiempos de COVID-19. Arch Bronconeumol. 2020;56 Supl 2:1-2.
INFORMACIÓN DEL ARTÍCULO
Conflicto de intereses: El autor/a de este artículo declara no tener ningún tipo de conflicto de intereses respecto a lo expuesto en el presente trabajo..
Autor para la correspondencia: Francisco Casas Maldonado. HU Clínico San Cecilio de Granada. Avda. de la Investigación, s/n · 18016 Granada E-mail: fcmhouses@gmail.com